胃腸(消化管)ケアプログラム
- TOP >
- コリ・痛み・しびれ・体質の改善 >
- 胃腸(消化管)ケアプログラム
消化器とは
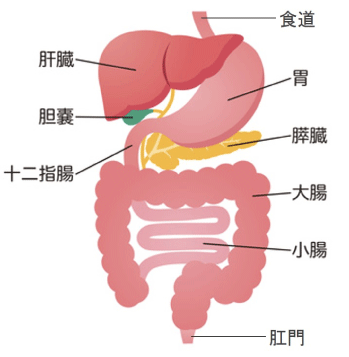
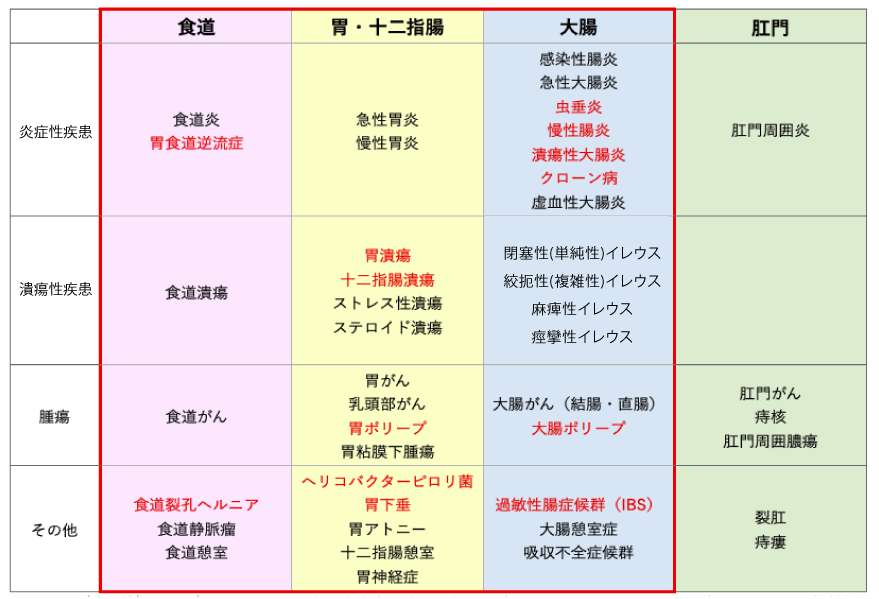
この胃腸(消化管)ケアプログラムでは、表の赤枠内の疾患に加え、症状の原因となる明らかな異常がないのに、慢性的に心窩部(みぞおち)痛や胃もたれなどの不快症状を呈する機能性ディスペプシア(FD:機能性胃腸症)にも対応しています。
機能性ディスペプシア(FD)とは
機能性ディスペプシアの定義
症状の原因となる器質的、全身性、代謝性疾患がないのにもかかわらず、慢性的に心窩部痛(みぞおち)や胃もたれなどの心窩部を中心とする腹部症状を呈する疾患
これまでは、このような症状には「慢性胃炎です」という診断が多用されてきましたが、慢性胃炎は「胃に炎症がある場合」(胃の炎症の多くはピロリ菌によって起こります)をいいます。しかし、炎症の有無と症状が関連しないことが明らかとなってきました。
その為1990年頃〜アメリカの消化器病学会で、この機能性ディスペプシア(FD)という概念が提唱されるようになりました。
現在、機能性ディスペプシアの罹患率は15%という報告もあり罹患率が高い疾患です。生命に影響のない疾患ですが、生活の質(QOL)に影響するため、適切な治療を必要とされる疾患です。
原因
- 胃・十二指腸運動が障害された場合:胃の排出異常と適応性弛緩の異常があります。胃排出は遅くても早過ぎても症状と関連する可能性があり、胃適応性弛緩の障害は早期飽満感と関連しています。
胃排出…食べた物を胃から十二指腸へ送ること
胃適応性弛緩…食事の時に胃が拡張して食べ物を貯留する能力のこと - 胃・十二指腸の知覚過敏が生じている場合:健常者より軽い胃の拡張刺激で症状が出現します。また、十二指腸での胃酸や脂肪に対して知覚過敏となって症状が出ることがあります。
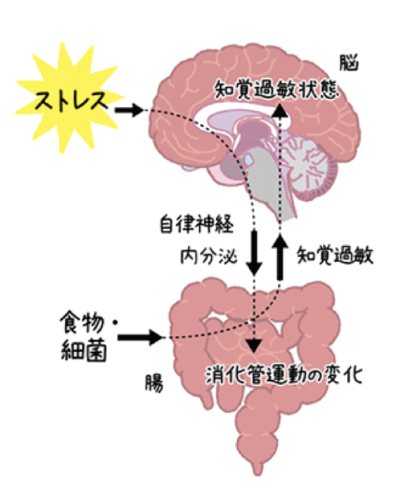
- 心理的要因(特に不安や虐待歴)がある場合:脳と腸管は密接に関連しており、不安・抑うつ症状や生育期の虐待歴を背景に、胃腸の運動や感覚に変化が起こることがあります。
- 胃酸が原因となる場合:胃酸が胃や十二指腸の粘膜を刺激し、胃や十二指腸の運動や知覚に影響を与えることがあります。
- ヘリコバクター・ピロリ感染が原因となる場合:ピロリ菌の除菌により症状が軽快することがあります。
- 遺伝的要因
- サルモネラ感染など感染性胃腸炎にかかった人
- アルコール、喫煙、不眠などの生活習慣の乱れ
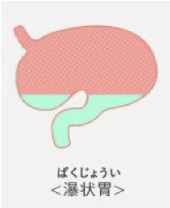
- 胃の形態:特に瀑状胃(ばくじょうい:胃の上部が拡張し変形した物)など胃の変形が症状と関わっていることがあります。
検査・診断
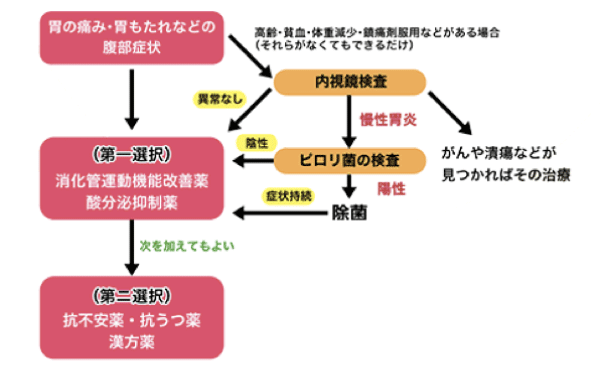
胃がん、胃潰瘍・十二指腸潰瘍などの疾患を除外するための胃の内視鏡検査、ピロリ菌感染の検査、必要に応じて血液検査や超音波検査、腹部CT検査などを行います。
・慢性的な胃の痛みや胃もたれなどの自覚症状があること
※専門的には食後のもたれ感、早期飽満感、心窩部痛、心窩部灼熱感など
・胃がんや胃潰瘍などの病気が内視鏡検査などで見つからない場合
一般的治療
異常を引き起こす刺激は胃の動きと胃酸が代表的です。食物を胃から十二指腸へ送り出すという一連の動きがうまくいかないと、膨満感や痛み症状が起こります。改善には、消化管運動機能改善薬を使用します。また、胃酸分泌で痛みが起きたり、十二指腸にたくさんの胃酸が流れ込むことで吐き気が起こったりします。この胃酸の分泌を抑えるのが酸分泌抑制薬です。
さまざまな刺激に対して敏感となっていることによって起こります。過敏な脳の状態を抑えるのは難しいのですが、一部の機抗不安薬や抗うつ薬にFD症状の改善効果があることが示されています。また、漢方薬でも胃の動きを改善したり食欲を増す作用などによってFD症状を改善するものがあることが示されていますが、十分な裏づけがあるとはいえないのが現状です。
患者さんと医師とで相談しながら、どのお薬が合うのかを試したり、ときには作用の異なるお薬を併用するなどして治療を行います。信頼できる医師のサポートの下、正しい薬の服用と生活習慣、食習慣の改善は必須です。
治癒率と合併する病気は?
過敏性腸症候群(IBS)とは
過敏性腸症候群(IBS)
お腹の痛みや調子が悪く、それと関連して便秘や下痢などの排便異常(回数や形状)が数ヵ月以上続く状態のときに最も疑われる病気です。大腸に腫瘍や炎症などの病気(器質的疾患)がないことが前提になります。
原因
IBSになる原因はわかっていません。しかし、細菌やウイルスによる感染性腸炎にかかった場合、回復後にIBSになりやすいことが知られています。
検査・診断
しかし、大腸がんなどの悪性疾患や炎症性腸疾患などの器質的疾患がないことを確認するためや、重症の場合や治療をしても症状が改善しない場合には血液検査、腹部超音波検査、腹部CT検査、便潜血検査、大腸内視鏡検査、大腸造影検査などの検査を行うことがあります。
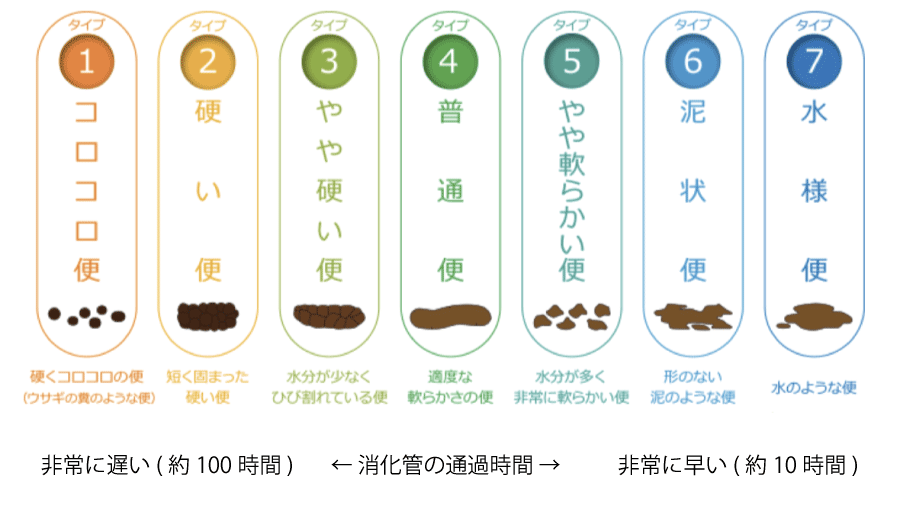
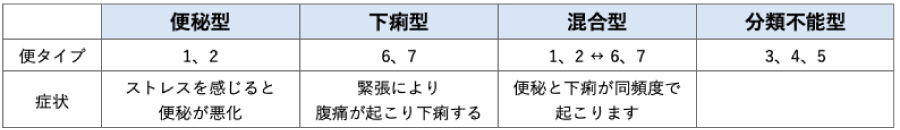
タイプ分類
ブリストル便形状尺度という評価スケールを用いて、便の形状と頻度から以下の4つの型に分けられます。
一般治療法
適度な運動も症状の軽減効果が期待できます。継続可能な程度の運動を習慣にしましょう。
注意事項
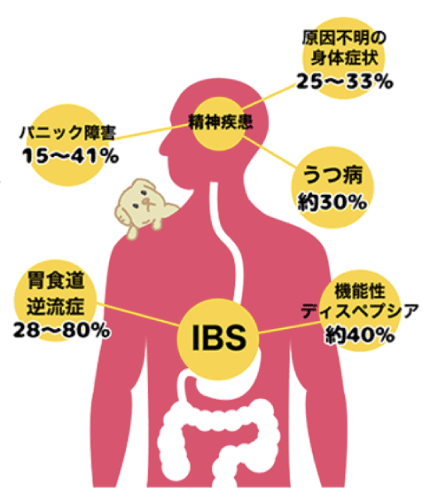
腹痛・便通異常は加齢により軽快、病気になる割合が低い傾向があります。しかし、便通異常のタイプが変わる場合もあります。 健康な人と比較して、胃痛・胃もたれ(機能性ディスペプシア)、胸やけ・呑酸(胃食道逆流症)が合併する人は2倍以上とされています。また、うつ状態や不安が高い確率で合併し、日常生活での支障が強くなるといわれています。
予防法
今のところIBSを予防できたという研究はありませんが、IBSになりやすい危険因子はある程度わかっています。その中で自分で減らせる危険因子には、ストレス、うつ傾向、身体の異常を気にし過ぎる傾向、喫煙があります。
十分な睡眠をとり、規則正しい生活、酒・タバコに頼らない自分に合ったリラクゼーション法を実践しましょう。食事の工夫、運動、乳酸菌の摂取なども予防に役立つ可能性があります。
メディカルジャパンにしかできない介入例
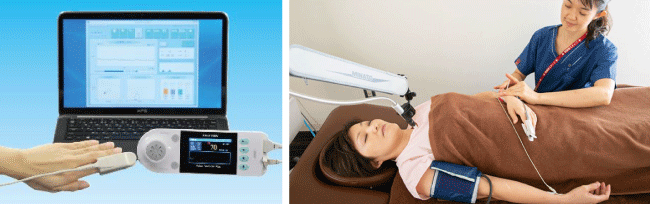
自律神経・抹消血流診断
症状改善への食事、生活習慣改善アドバイスを行うと同時に、ストレスなどの影響を受ける自律神経の状態や内臓血流量の確認を行います。ストレスの程度や期間により、自律神経の交感神経と副交感神経のどちらに問題があるのか?どのようなケアが必要なのかを明確にすることが可能です。
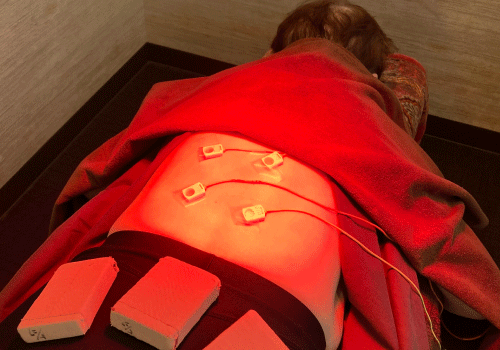
内臓血流の改善:温灸による介入例
温灸は、内臓の血流を改善し、消化器官や代謝を活発にすることが確認されています。特に高齢者にとって、基礎代謝の低下や消化不良はダイエットの大きな障害となりますが、温灸によってこれらの問題を改善することが可能です。
こちらの患者さんは慢性的な消化不良と便秘に悩んでいました。温灸を定期的に行うことで、内臓の血流が改善され、消化器官の働きが活発になり、便通もスムーズになりました。さらに、代謝が向上したことで、体重の減少を実感しました。温灸を組み合わせたダイエットプランで、無理なく健康的に体重管理ができた事例です。
胃腸ケア呼吸法
日常的にご自身で行える体操や呼吸法などを指導しています。医療系国家資格者による正しい指導法で症状の改善、再発防止に努めています。